معلومات عامّة عن داء كرون
ما هو داء كرون؟
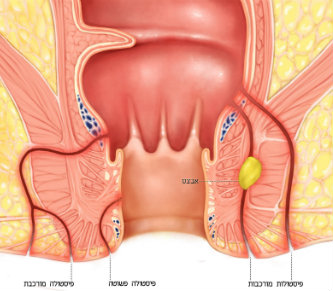
داء كرون هو مرض التهابي مُزمِن يظهر على كل طول وسمك الجهاز الهضمي، ويتميز بمناطق مصابة بالالتهاب بين مناطق سليمة. في حالات معيّنة يظهر في الأمعاء الغليظة فقط، عندها من الصعب تشخيصه، ويتم تعريفه كـ "التهاب القولون التقرحي".
قد يظهر المرض في أي جيل، ولكنه منتشر تحديدا لدى الشبان في سنوات العشر حتى الثلاثينيات من العمر. خلافا لمرض التهاب القولون التقرحي، الذي يظهر بشكل متسلسل على طول الأمعاء الغليظة، لا يكون الالتهاب متتاليا في داء كرون، وهو يتميز بمناطق مصابة بالالتهاب إلى جانب مناطق سليمة.
يتميز داء كرون، مثل داء التهاب القولون التقرحي، بفترات من هيجان المرض وفترات من الخمود.
ما هي أسباب داء كرون؟
سبب داء كرون ليس معروفا، وليست هناك أبحاث نجحت في العثور بشكل قاطع على العوامل التي تؤدي إلى حدوثه. وفق الاعتقاد الشائع اليوم، فإن رد فعل جهاز المناعة بشكل غير سليم تجاه الطبقة المخاطية في الجهاز الهضمي هو السبب الأساسي لحدوث المرض. إن أسباب حدوث أمراض التهاب المعي ليست مؤكدة، ولم ينجح العلم بعد في اكتشاف أسبابها بشكل واضح، ولكن هناك اعتقاد يشير إلى وجود عوامل مختلفة مثل العامل العائلي، عامل التغذية أو تلوث قد يشكل جميعها محفزا لظهورها. قد يظهر المرض في أعقاب اكتئاب، قلق، أو توتر نفسي. كما يلعب جهاز المناعة دورا هاما في خطر نشوء المرض في الحالات التي تتضمن نقص التوازن بين العوامل التي تشجع حدوث الالتهاب وبين العوامل المسؤولة عن التحكم به. لهذا السبب، يركّز جزء من العلاج الدوائي لهذه الأمراض على ضبط جهاز المناعة.
ما هي أعراض داء كرون؟
تظهر لدى معظم المرضى آلام حادة في البطن، إسهال (يكون دموي ومخاطي في أحيان كثيرة)، انخفاض الوزن، الشعور بالحاجة إلى التبرز، ويظهر أحيانا ارتفاع درجة الحرارة لسبب غير واضح أو ضعف عام. في مراحل متقدمة أكثر من المرض، يمكن أن يظهر في الفحوص المخبرية علامات فقر الدم، نقص الحديد، وانخفاض مستوى بروتينات الدم. يكون المرض نشطا غالبا، ويرافقه ارتفاع مؤشرات الالتهاب في الدم، مثلا: ارتفاع معدل ترسيب كريات الدم الحمراء، أو زيادة بروتين CRP. قد تتميز مضاعفات هذين المرضين بانسداد الأمعاء، تثقب جدار الأمعاء، وتكوّن نواسير في الأمعاء، بين حلقتين من الأمعاء أو بين حلقة من الأمعاء المريضة وبين عضو مجاور آخر نتيجة اختراق الالتهاب جدار المعي. تُميّز هذه الظاهرة داء كرون، الذي كما ذُكره أعلاه يؤثر في جدار الأمعاء بالكامل وليس في الطبقة المخاطية كما هي الحال في التهاب القولون التقرحي. قد ترافق هذه الأمراض أعراض أخرى ليست مرتبطة بالجهاز الهضمي، ومنها طفح أحمر ومؤلم في الأطراف السفلية، جروح في اللثة، وتجويف الفم، آلام في المفاصل، الركبتين، والكاحل، ضرر في مفاصل الحوض والظهر السفلي، التهاب الكبد المزمن، تضيّق مسالك المرارة، واضطرابات تتعلق بمبحث الدم مثلا: نقص الحديد والدم، بسبب خسارة الدم في الجهاز الهضمي. نقص حمض الفوليك بسبب صعوبات في الامتصاص، التهاب العينين، انسداد وتلوث المسالك البولية.
كيف يُشخّص المرض؟
يتم تشخيص أمراض المعي الالتهابية مثلا: داء كرون، والتهاب القولون التقرحي غالبا وفق فحوص تنظير القولون التي يمكن تشخيص المرض حسبها، وحتى أنه يمكن تقدير حدة المرض. قد تظهر هذه الأمراض في كل جيل، وهناك المزيد من الحالات في السنوات الأخيرة التي تحدث في سن صغيرة، حتى أنها تظهر في أحيان نادرة لدى الاطفال. هناك فحوص إضافية تساعد على التشخيص، وتقييم حجم المرض، ويظهر تفصيلها أدناه:
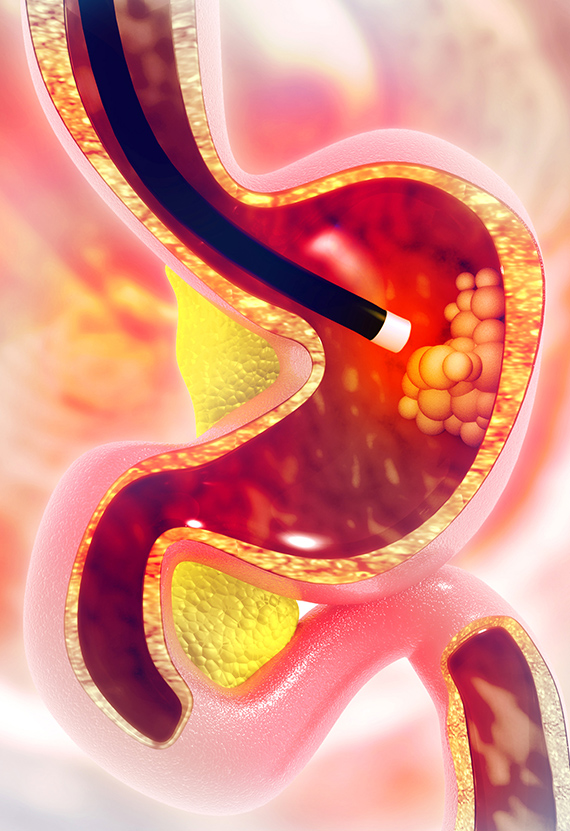
تنظير القولون Colonoscopy:
يفحص هذا الفحص هل هناك مناطق مصابة بالالتهاب في الأمعاء، مكانها، ومدى حدة الإصابة. يُجرى الفحص غالبا تحت تخدير عميق، ويدخل الطبيب خلاله عبر فتحة الشرج أنبوبا مرنا مع كاميرا صغيرة تفحص كل طول المعي. لدى المرضى "القدامى" يُجرى الفحص مرة في السنة - السنتين، بهدف معرفة إذا طرأت تغييرات قبل سرطانية متعلقة بالالتهاب المزمن. قُبيل إنجاز الفحص، يجب اتباع تعليمات الطبيب لتنظيف المعي بمساعدة مستحضرات مختلفة.
التنظير السينيSigmoidoscopy:
هذا التنظير شبيه بتنظير القولون ولكنه أقصر بكثير، يفحص المستقيم [Rectum] والجزء الأخير من الأمعاء الغليظة فقط. يمكن الاكتفاء بهذا الفحص القصير، لا سيما لدى المُتعالجين الذين لديهم التهاب القولون التقرحي عند الحاجة لإجراء تقييم عام لحدة المرض أو بهدف تقييم جودة العلاج والاستجابة.
تنظير المعدة:
يُجرى الفحص لفحص المريء، المعدة، والمعي الإثني عشر duodenum (الجزء الأول من الأمعاء الدقيقة). خلال الفحص، يمرر الطبيب عبر الفم أنبوبا مرنا مرتبطة بطرفه كاميرا صغيرة، لفحص إذا كان هناك التهاب في المسالك العليا من الجهاز الهضمي، ما قد يشهد على مرض كرون، في جزء من الحالات، ويساعد على تخطيط العلاج الملائم.
منظار الكبسولة:
على المريض أن يبتلع كبسولة تلتقط صورا خلال مسارها في جهازه الهضمي، وترسل صورا إلى جهاز إرسال متصل بجسمه. تُفرَز الكبسولة عبر البراز وهي معدّة للاستخدام لمرة واحدة. بعد مرور 8 حتى 9 ساعات تقريبا على ابتلاع الكبسولة، على المريض أن يبعد جهاز الإرسال عن جسمه، وعليه في اليوم التالي أن يعيده إلى المستشفى. يتم شحن جهاز الإرسال عبر الحاسوب، ويتم التقاط مقطع فيديو يعرض كل الطبقة المخاطية من الأمعاء الدقيقة. يهدف هذا الفحص إلى تقييم مدى انتشار داء كرون في الأمعاء الدقيقة. الفحص حساس جدا وجيد. المضاعف الوحيد المرتبط باستخدام هذا الفحص هو احتمال انسداد الأمعاء في حال علقت الكبسولة في منطقة ضيقة في الأمعاء، لهذا لا يوصى بهذا الفحص لدى المُتعالجين الذين لديهم داء كرون، الذين من المعروف أن لديهم تضيق أو علامات انسداد. على أية حال، يوصى بإنجاز فحص كبسولة وهمي قبل فحص الكبسولة، ووفقا لذلك يمكن معرفة إذا كان إجراء الفحص ممكنا لدى مُتعَالج معيّن أم لا.
تصوير بطن عادي:
هناك أهمية لصورة البطن العادية في تقييم حالات حادة من داء كرون يُشتبه فيها بحدوث انسداد الأمعاء أو تثقبها، وكذلك في التهاب القولون التقرحي الحاد، بهدف تشخيص توسّع الأمعاء الغليظة نتيجة لحدة المرض وبسبب ضائقة في الأمعاء.
فحص تصوير مقطعي محوسب (CT) وأجهزة التصوير بالرنين المغناطيسي (MRI):
تُستخدم وسيلتا المحاكاة هاتان في أحيان قريبة لتقييم حجم المرض، لا سيما في داء كرون أو لعرض المضاعفات المختلفة، مثل المضاعفات المذكورة آنفا، مثلا: تكوّن ناسور، خُراجات في البطن، وغيرها. الفحصان متوازيان من حيث جودة الفحص والمصداقية. لا يتطلب فحص التصوير بالرنين المغناطيسي أشعة، ولكنه يستغرق وقتا أطول، ومنوط بإدخال المتعالج إلى قناة مغلقة، لهذا ليس ملائما للحالات الطارئة، وللأشخاص الذين يعانون من رهاب الأماكن المغلقة (Claustrophobia)، و/أو الأشخاص الذين اجتازوا زرعات معدنية أيا كانت في أجسامهم. في يومنا هذا، هناك أجهزة تصوير مقطعي محوسب تستخدم كمية أقل من الأشعة بشكل ملحوظ مقارنة بالأجهزة القديمة.
تصوير بالموجات فوق الصوتية:
طوال السنوات، طرأت تحسينات تكنولوجية كثيرة على جهاز التصوير بالموجات فوق الصوتية، وأصبح مستوى دقته يشهد تقدما. يمكن من خلال هذا الفحص عرض تضخم جدار الأمعاء (نتيجة تثير شكا لوجود التهاب في جدار المعي)، وجود خُراجات (Morsa) في البطن، سائل حر في البطن، ومضاعفات نادرة أخرى. هناك طرق متقدمة لاستخدام التصوير بالموجات فوق الصوتية عند فحص أمراض الأمعاء الالتهابية، مثلا، استخدام جهاز دوبلكس (يقيس مستوى تدفق الدم الأعلى إلى الأمعاء أثناء الالتهاب). الفحص ناجع بصفته فحص استطلاع عند وجود شك غير محدد، وعند رصد حالات حادة في حالات يعرف فيها عن الإصابة بداء كرون. الفحص بسيط، رخيص، ولا يتطلب الأشعة.
فحوص إضافية:
تتضمن فحوص الدم والبراز التي تدعم التشخيص ارتفاعا في مؤشرات الالتهاب، مثلا: اختبار ترسيب كريات الدم الحمراء، CRP. كذلك، يشكل فحص تحليل الكالبروتيكتين (Calprotectin) في البراز مؤشرا موثوقا به لتشخيص ودعم مرض الأمعاء الالتهابي، ولرصد حالة الالتهاب لدى المريض الذي يُعرف أنه يعاني من التهاب.
مضاعفات داء كرون
قد يلحق الالتهاب في داء كرون ضررا بمقاطع مختلفة من أنبوب الجهاز الهضمي بدءا من الفم وصولا إلى فتحة الشرج، وغالبا لا يكون الضرر متتاليا. يتميز المرض أحيانا بالتهاب في المعي اللفائفي، وفي بداية الأمعاء الغليظة، ويلحق ضررا بكل طبقات جدار المعي. تستند مضاعفات داء كرون إلى موقع المرض وحجمه. المضاعفات المحتملة هي تكوّن ثقوب في جدار الأمعاء، وتكوّن خُراجات (Morsa) في تجويف البطن ونواسير، ترابط غير سليم بين الأعضاء المختلفة (بين الأمعاء وبين المثانة البولية أو الجلد). الأعراض الأكثر شيوعا لداء كرون هي ألم في البطن وإسهال. كما قد يظهر انخفاض الوزن، ارتفاع حرارة الجسم، تعب وضعف، نقص الشهية، وفقر الدم. قد يؤثر مرض كرون في أعضاء أخرى خارج الأمعاء مثلا: الجلد، المفاصل، والعيون. تستمر أعراض داء كرون سنوات طويلة وهي تتضمن ارتفاع احتمال حدوث سرطان الأمعاء الغليظة.
علاج كرون
تتضمن أهداف العلاج الأولي لدى مرضى كرون التوصل إلى خمود في نشاط المرض والحفاظ عليها، استخدام مستحضرات ذات أعراض جانبية قليلة قدر المستطاع، منع المضاعفات (مكوث في المستشفى، عمليات جراحية، انسداد الأمعاء، تطوّر حالات سرطانية) وتحسّن جودة الحياة.
في السنوات الأخيرة، تبيّن أن هناك أهمية للعلاج الكامل للطبقة المخاطية المتضررة (Mucosal healing) وليس لتحسن الأعراض فحسب. إن مشاهدة عملية التهابية نشطة في الطبقة المخاطية من الأمعاء (مثلا أثناء إنجاز تنظير القولون) تشير إلى احتمال عودة الأعراض والمضاعفات بنسب عالية.
تتضمن العلاجات التي تبين أنها ناجعة في علاج داء كرون:
- أمينوساليسيلات: ناجعة في علاج التهاب الأمعاء الغليظة لدى مرضى كرون، وناجعة عندما يكون المرض متواصلا ويؤثر في الأمعاء الغليظة، وهي تنجح في خفض احتمال حدوث سرطان الأمعاء الغليظة.
- كورتيكوستيرويدات: لعلاج كرون بدرجة متوسطة حتى حادة، أو لعلاج مرضى لا يستجيبون للعلاج بأمينوساليسيلات. تعود أفضلية هذه المجموعة إلى رد الفعل الجيد والسريع لدى معظم المرضى. تُعطى فمويا، عبر الوريد أو عبر المستقيم: بالحقن الشرجية والرغوة.
- أدوية محبطة لجهاز المناعة: تُستخدم هذه الأدوية لعلاج المرض النشط الذي لم يتم كبحه باستخدام الأمينوساليسيلات والكورتيكوستيرويدات، وللحفاظ على خمود المرض. الأدوية ناجعة في تقليل استخدام الستيرويدات. من بين أدوية أخرى، تتضمن هذه المجموعة دواء مضادا للأيض وأدوية الثيوپورين. تبين أن أدوية الثيوپورين ناجعة في الحفاظ على الخمود من المرض. يُعطى العلاج عبر الفم وتأثيره بطيء نسبيا، يطرأ تحسن على المرض خلال 10 حتى 12 أسبوعا من بدء العلاج.
- أدوية بيولوجية: تُنتَج بطرق وراثية في خلايا مستضيفة مختلفة، مثلا: الخمائر، خلايا E.coli، وغيرها. في أمراض الأمعاء الالتهابية، تُستخدم أجسام مضادة أحادية القبيلة، وهي بروتينات معدّة للارتباط ببروتينات أخرى، ثم إلغاء نشاطها. يلائم كل جسم مضاد لبروتين معيّن فقط.
- تشكل عائلة مثبطات Tumor necrosis factor alpha -TNFα عاملا هاما في نشاط خلايا الالتهاب في الأمعاء. تُعطى الأدوية لعلاج كرون عبر تسريب وريدي أو بالحقن تحت الجلد، وهي ناجعة في إحداث خمود والحفاظ عليها لدى مرض لم ننجح في التوصل إلى خمود لديهم باستخدام الأدوية السابقة. كما أنها ناجعة في علاج النواسير (Fistula)، وفي تخفيف الأعراض الجهازية (الضعف والتعب، والتهاب المفاصل).
- هناك مجموعة أخرى لعلاج كرون وهي من مجموعة مثبطات الإنترلوكين التي تعيق نشاط الإنترلوكين 12 و 23، وهما بروتينان في الجسم مسؤولان عن نشاط جهاز المناعة، وموجودان بشكل طبيعي في الجسم. يُعطى الدواء كجرعة تحميل (loading dose) عبر تسريب وريدي، ثم بالحقن تحت الجلد.
- مجموعة مضادات بروتينات الإنتچرينات المرتبطة بإشارات وارتباطات بين الخلايا المختلفة. إن إعاقة بروتين integrin α4β7 تمنع "تجنيد" خلايا الدم البيضاء النشطة في الالتهاب، وخروجها من الأوعية الدموية إلى نسيج الأمعاء المصاب بالالتهاب، وهي تتيح نشاطا مضادا للالتهاب بشكل انتقائي في الأمعاء، وتخفض احتمال حدوث التلوثات الجهازية. يُعطى المستحضر لعلاج مرضى كرون عبر تسريب وريدي، ويُستخدم عندما يكون المرض نشطا بدرجة متوسطة حتى حادة.
لمزيد من المعلومات حول علاجات كرون، انقروا هنا
تغذية ملاءمة لمرضى كرون
تتطلب التشكيلة الواسعة من حالات ظهور المرض والاختلافات في نشاط الالتهاب طوال الوقت، ملاءَمة التغذية بشكل شخصي لكل مريض كرون وفق حالته. صحيح حتى يومنا هذا، ليست هناك توصيات قاطعة وموحّدة فيما يتعلق بنمط تغذية معيّن ملائم لكل مرضى كرون.
أحد العلاجات التي تبين أنها ناجعة لدى الأطفال الذين لديهم داء كرون نشط، وقد تكدست مؤخرا شهادات حول نجاحها في علاج البالغين، هو العلاج الغذائي عبر تناول صيغة تغذية حصرية - تناول أنواع تغذية طبية فقط، دون تناول أية تغذية إضافية طوال ستة حتى ثمانية أسابيع. لقد أثبِتَ أن هذا العلاج ينجح في الحفاظ على التعافي الجسدي سريعا، حتى أنه يؤدي إلى تعافي الطبقة المخاطية في الأمعاء.
تتضمن التغذية الملائمة لمرضى كرون حمية غذائية تستند إلى كربوهيدرات محددة، حِمية غذائية Crohn's Disease Exclusion Diet أو باختصار CDED، حِمية غذائية مضادة للالتهاب Inflammatory Bowel Disease Anti-Inflammatory Diet تدعى باختصار IBD-AID، حِمية غذائية نصف نباتية، وغيرها. هناك اختلاف طفيف في تركيبة هذه الحميات الغذائية، ولكن المشترك بين معظمها هو إبعاد الوجبات السريعة، المصنّعة، والصناعية من القائمة الغذائية. في جزء من التغذية الملاءمة لمرضى كرون، يوصى بإبعاد كربوهيدرات مختلفة ومنتجات الحليب من القائمة الغذائية، ويتضمن معظمها دمجا من أطعمة أساسية، مثلا: الفواكه والخضار ذات أشكال تحضير مختلفة. من المهم الانتباه إلى أنه في حميات غذائية معينة ملاءمة لمرضى كرون، يوصى بتجنب تناول مكوّنات الطعام الضرورية والهامة. هذا هو أحد الأسباب لأهمية عدم البدء بحمية غذائية من أي نوع كان دون استشارة ومرافقة مكثّفة من خبيرة تغذية خبيرة بالمجال.
نصائح للتعامل مع داء كرون
-
في مرحلة التشخيص من المهم العمل وفق حاجة الجسم، تسجيل الأعراض، وعدم تجاهل أعراض وحالات طبية.
-
ومن المهم أن تكونوا مرضى نشطين: إذا شعرتم أنكم لم تحصلوا على رد طبي كاف، عليكم عدم الاستسلام حتى إنجاز الفحوص والتوصل إلى التشخيص.
-
تتضمن مواجهة داء كرون العودة إلى التوازن وإلى الروتين اليومي، والأهم هو الحفاظ عليهما، وعدم الرضوخ للصعوبات قدر المستطاع.
-
تتضمن المواجهة أيضا تغييرا على كل أفراد العائلة اجتيازه، لا سيما تغييرات في التغذية. إن الحفاظ على تغذية ملائمة وتحديد علامات تحذيرية هما جزءا لا يتجزأ من مواجهة داء كرون. يُستحسن مشاركة أفراد العائلة والتحدث معهم بانفتاح.
-
ومن المهم إجراء نشاط جسماني ملائم.
-
يجدر التوجه إلى الطبيب المُعَالج عندما يطرأ أي تدهور على الحالة الطبية، وذلك لمنع تدهور المرض.
-
ثمة جزء هام في مواجهة داء كرون وهو التعرّف إلى مرضى آخرين، قدامى، وحتى الانضمام إلى مجموعة أو جمعية لمرضى كرون.
 הכניסה לצוות הרפואי בלבד!
הכניסה לצוות הרפואי בלבד!